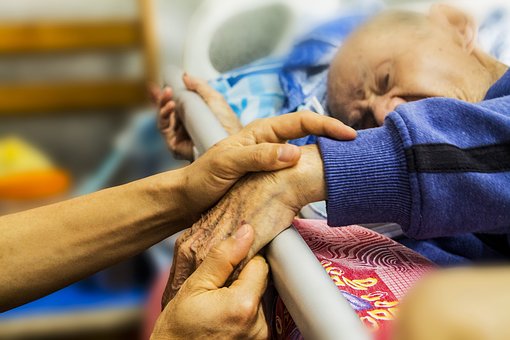
Każdy z nas prędzej czy później zetknie się z odchodzeniem kogoś bliskiego, bądź znajomego. Co wtedy warto mówić do umierającego? Jak można go wspierać w ostatnich dniach czy godzinach życia? Sprawdź, co w tym temacie radzi dr Paweł Witt, doświadczony specjalista pielęgniarstwa opieki paliatywnej i psychoonkolog.
Kto powinien przekazać choremu informację o tym, że nie da się go wyleczyć i może wkrótce umrzeć?
Tego rodzaju informacje powinien przekazać choremu jego lekarz prowadzący. W praktyce, lekarz powinien skierować pacjenta od razu do opieki paliatywnej (hospicyjnej), jeżeli oczywiście pacjent ma jednostkę chorobową kwalifikującą go do tej opieki, wyjaśniając mu jednocześnie tego powody, a więc np. informując chorego o tym, że leczenie przyczynowe jego choroby, np. nowotworowej, zostało właśnie zakończone, a rokowanie co do możliwości jej wyleczenia jest niepomyślne.
Nie zawsze jednak chyba w tego rodzaju sytuacjach wszystko przebiega tak jak pan to przedstawił.
Niestety, różnie z tym bywa. Część lekarzy wciąż uważa powiedzenie pacjentowi, że nic już nie można dla niego zrobić, czyli wyleczyć jego chorobę, za formę porażki. Lekarze nierzadko stosują wtedy różne wybiegi, np. mówiąc: skierujemy teraz pana do hospicjum domowego, a jak pan się tam wzmocni, to za pół roku wrócimy do leczenia. To zdejmuje z nich ciężar i odpowiedzialność związane z odbyciem takiej niewątpliwie trudnej rozmowy, ale oczywiście nie jest to prawdziwe i profesjonalne, gdyż może dawać pacjentowi fałszywą nadzieję i w praktyce stanowi formę okłamywania go. Za pół roku może już przecież nie być tego pacjenta wśród nas, a śmiertelna choroba z pewnością nie spowoduje, że przybędzie mu sił.
Dlaczego tak się dzieje? Czy lekarze nie są do prowadzenia takich rozmów odpowiednio przygotowywani w trakcie nauki zawodu?
Myślę, że cały personel medyczny nie jest do tego dobrze przygotowany. Opieka paliatywna w różnym stopniu uwzględniona jest w systemie kształcenia na kierunku lekarskim. Na niektórych uczelniach medycznych jest to wciąż lub też był przez długi czas przedmiot dobrowolny, nieobowiązkowy. Lekarze, którzy nie byli w tym zakresie szkoleni mogą więc mieć z tym trudność, zwłaszcza, że każdy pacjent jest inny. Inaczej rozmawia się z osobą, która ma 90 lat, a inaczej z taką która ma lat 20. Nie ma więc w tym zakresie żadnych uniwersalnych recept i trzeba się w tej dziedzinie trenować, zdobywać doświadczenie.
A co w sytuacji, gdy lekarz z jakiegoś powodu nie był w stanie sam przekazać choremu tej informacji, bo pacjent np. był nieprzytomny, ale prawdę zna już rodzina chorego? Czy członkowie rodziny powinni przekazywać takie informacje swoim bliskim?
Wszystko zależy od tego, jakie są relacje w tej rodzinie. Generalnie jednak powinno się stosować w tego typu kwestiach dwie uniwersalne zasady: po pierwsze nie powinniśmy kłamać, a po drugie powinniśmy mówić choremu tyle ile sam chce wiedzieć. Bardzo często pacjent nie jest gotowy na przyjęcie całej prawdy i z tego co usłyszy od lekarzy lub przeczyta w dokumentacji medycznej wybiera sobie tylko niektóre informacje, te które jest w stanie udźwignąć. Myślę, że wielu chorych nie chce wiedzieć jak jest naprawdę. Często też muszą do tego dojrzeć. Dlatego prawdziwa rozmowa o śmierci i umieraniu zaczyna się nierzadko dopiero w opiece paliatywnej i to niekoniecznie wcale z lekarzem, lecz najczęściej z inną osobą, taką którą sobie chory sam wybierze, którą lepiej pozna i której zaufa, np. z pielęgniarką lub z innym chorym. Lekarz u pacjenta będącego w opiece paliatywnej bywa średnio 2 razy w miesiącu, podczas gdy pielęgniarka minimum 2 razy w tygodniu. Dlatego to często właśnie pielęgniarki stają się dla chorych najbardziej zaufanymi partnerami do rozmowy o ważnych i trudnych sprawach.
Jeśli chory nie jest gotowy na przyjęcie prawdy i rozmowę o swojej śmierci, a został już skierowany do opieki paliatywnej, to jak rodzina powinna się z nim komunikować? Ma wtedy po prostu unikać tematu zdrowia i śmierci, udając, że wszystko jest OK?
To zależy od konkretnej sytuacji. Pamiętajmy, że pacjenci trafiają do opieki paliatywnej na różnych etapach choroby i w bardzo różnym stanie. Czasem są to osoby, które pozostają pod opieką zespołu hospicyjnego nawet przez 2-3 lata, inne zaś przez 2-3 miesiące, a czasem tylko dni. Inaczej więc będzie się rozmawiać z pacjentami z tej pierwszej grupy, którzy są jeszcze często w relatywnie dobrej formie, a inaczej z chorymi z tej drugiej grupy, którzy są już często pacjentami leżącymi, wymagającymi intensyfikacji opieki i zmiany priorytetów.
Omówiliśmy już pokrótce pierwszy etap, czyli przekazywanie choremu informacji o niepomyślnym rokowaniu, a także jego oswajanie się z myślą o śmierci. A teraz chciałbym zapytać jak rozmawiać z osobą umierającą, której zostały już tylko tygodnie, dni lub godziny życia.
Na pewno warto być wtedy autentycznym. Tak naprawdę, żeby pomagać osobom umierającym, żeby być dla nich wsparciem, trzeba najpierw samemu troszeczkę pomyśleć o odchodzeniu, także własnym, a więc zmierzyć się z tematem, który wydaje nam się odległy, nierealny, nie dotyczący nas. My zawsze sobie tę granicę przesuniemy – bo jeszcze nie czas…
Nie da się pomagać komuś w odchodzeniu, jeżeli my sami wypieramy ten temat ze swojej świadomości, unikamy go albo traktujemy jako tabu. Niestety nie jest to wcale łatwe, bo śmierć jest takim tematem, przed którym niejako instynktownie się bronimy, stosując różne formy zaprzeczania, racjonalizacji czy wyparcia. Dlatego bardzo często stykam się z pacjentami, którzy nie pogodzili się wciąż ze swoją mającą nadejść wkrótce śmiercią, np. takimi, którzy jeszcze nie czują się źle, lecz o ich bardzo złym stanie świadczą tylko wyniki badań diagnostycznych. Fałszywą nadzieją, czy też zaklinaniem rzeczywistości, żyje jednak do końca również wiele osób, które mają już za sobą długie, żmudne leczenie. Liczą oni ciągle na jakąś, kolejną już z rzędu chemioterapię, radioterapię lub inną formę leczenia, często alternatywnego, która ich uratuje. W mniejszości są chyba jednak ci, którzy zaakceptowali to co ich czeka i w związku z tym pozałatwiali wszystkie swoje doczesne sprawy. Są też ludzie, którym niezwykle trudno jest w ogóle wypowiedzieć to słowo – śmierć, czyli mówić o swoim umieraniu. Zajmowałem się kiedyś starszym panem, który ściskając mocno kołdrę zapytał mnie: panie Pawle, czy myśli pan, że warto abym kupił bilety lotnicze do Australii na przyszły rok, bo są teraz naprawdę tanie? (Mimo, że przez całe życie nie był ani razu za granicą). Łatwo się domyślić, o co tak naprawdę ten człowiek pytał, a czego nie był w stanie wypowiedzieć.
I co na takie pytanie „o Australię” najlepiej odpowiedzieć?
Odpowiedzi zawsze są indywidualne, nie zawsze jednoznaczne, często muszą być dostosowane do aktualnej sytuacji w jakiej znajduje się pacjent. Ja odpowiedziałem: Jeżeli naprawdę chce pan zobaczyć Australię i to jest pana marzenie oraz ma pan pieniądze, to proszę kupić ten bilet, bo marzenia trzeba spełniać. Z drugiej strony to bardzo dużo czasu – ja osobiście nie lubię planować tak odlegle, bo życie nie raz już mnie zaskoczyło. Ten człowiek nie zapytał wprost i wprost nie chciał odpowiedzi. Gdyby zapytał, czy pan myśli, że dożyję wyjazdu do Australii w przyszłym roku, to ja osobiście bym odpowiedział: a jak pan czuje? Jak pan myśli? Gdyby odpowiedział, że czuje, że tak i bardzo tego chce, to bym odpowiedział, że będę trzymał kciuki i będę starał się robić wszystko co w mojej mocy, by jak najdłużej pozostał w dobrej formie, chociaż na wiele rzeczy nie mam wpływu. Natomiast gdyby odpowiedział, że czuje, że nie, to odpowiedziałbym, że skoro tak czuje, to coś w tym jest i że to może być trudne, bo dużo czasu przed nami…
Rozmawiając z terminalnie chorą osobą trzeba więc być bardzo ostrożnym, ważyć słowa i jednocześnie uważnie ją obserwować, aby zorientować się w jakim jest naprawdę stanie. Po czym można poznać, że zbliża się „ten” moment?
Po pierwsze warto pozwolić chorej osobie jak najwięcej mówić, jeśli tego chce. Jeżeli pacjent mi mówi: panie Pawle, czuję że umieram, a ja widzę, że mówi to poważnie, to odpowiadam wtedy np.: tak pan czuje? Jeśli on wtedy odpowie, że tak, to ja nie zaprzeczam jego słowom, akceptuję je ze spokojem. Można postawić w tym miejscu kropkę, wziąć tę osobę za rękę, ale można też pójść krok dalej i zapytać np.: Jak pan wyobraża sobie swoją przyszłość? Odpowiedź chorego na takie pytanie może nam sporo powiedzieć o tym, co wie on o swojej chorobie, a także jaki jest jego obecny stan, także psychiczny. Wcale nie jest przecież powiedziane, że umrze właśnie dziś, już za chwilę. Może to być tylko jego „gorszy dzień” albo objaw depresji. Jeśli jednak ktoś mówi z przekonaniem: czuję, że jest ze mną naprawdę źle, chciałbym pożegnać się z rodziną, czuję że umieram, chciałbym ostatni raz pojechać nad morze – to wtedy nie można zaprzeczać. Często przeczucia chorych dotyczące zbliżającej się śmierci, przynajmniej tych, którzy do końca zachowują przytomność umysłu, okazują się trafne.
Zatem, gdy już to się dzieje, jesteśmy przy naprawdę odchodzącej osobie, co do niej powinniśmy mówić, a czego nie mówić, jak ją wspierać?
Ja myślę, że chyba nie ma takiego tematu, którego nie można poruszać w rozmowie z osobą umierającą. Przede wszystkim jednak warto przy niej wtedy być, już sama nasza obecność jest w takich chwilach najważniejsza. Można przecież towarzyszyć komuś w odchodzeniu bez słów, np. trzymając tylko czyjąś dłoń. Jeśli ktoś chce mówić do umierającej osoby, to warto, aby mówił jej miłe rzeczy. Niestety Polacy nie lubią nadużywać miłych słów, takich jak: kocham cię, jesteś dla mnie ważny, cieszę się, że jesteśmy tutaj razem, jestem ci wdzięczny za to, co dla mnie zrobiłeś, chcę być przy tobie. W tego rodzaju trudnych momentach niejednokrotnie zdarza się, że bliscy umierającej osoby zupełnie nie wiedzą jak się zachować i mówią jej coś w stylu: to ja ci teraz zamknę drzwi, a ty sobie odpocznij, po czym wychodzą. A od czego ten chory ma odpoczywać?
W takich momentach raczej panuje spokój, czy wyzwalają się silne emocje?
Jest z tym różnie, ale warto wiedzieć, że dzięki rozwojowi medycyny paliatywnej jesteśmy dziś w stanie zlikwidować lub zniwelować dużą część dotkliwych objawów somatycznych towarzyszących schyłkowej fazie choroby, pomagając chorym w dobrym, jak najbardziej komfortowym odchodzeniu. Jeśli jest taka potrzeba i zawiodą wszelkie inne możliwości, to można np. wprowadzić pacjenta w tzw. stan sedacji, a więc stan głębokiego uspokojenia, przypominający naturalny sen.
To o czym mówiliśmy do tej pory odnosiło się przede wszystkim do umierania z powodu chorób przewlekłych, np. w domu lub hospicjach. Teraz w środku pandemii ludzie umierają często w szpitalach bez możliwości kontaktu z najbliższymi.
Rzeczywiście, nagłe, przedwczesne odchodzenie podczas pandemii, z powodu COVID-19, które często ma miejsce w warunkach szpitalnych, w otoczeniu ludzi ubranych w kombinezony, bez wsparcia bliskich, to coś zupełnie innego i okropnego. Dlatego warto zrobić wszystko, żeby temu zapobiec, jak najlepiej dbając o siebie i bliskich, m.in. poprzez odpowiednią higienę, a także zalecane szczepienia ochronne.
Rozmawiał: Wiktor Szczepaniak, zdrowie.pap.pl